
Canal lombaire étroit
Définition:
On parle de canal lombaire étroit, lorsque l'espace à disposition pour les nerfs est trop étroit. Par extension, on regroupe aussi souvent sous cette dénomination les sténoses foraminales (les petits trous de sortie latéraux de la colonne) et les sténoses des recessi (le virage que prend le nerf avant de sortir de la colonne).
Classiquement, on différencie 3 types de canaux lombaires étroits:
-
Congénital (lié à des pédicules courts)
-
Dégénératif (lié à une hypertrophie articulaire)
-
Mixte (combinant des pédicules courts et une hypertrophie articulaire)
Plusieurs éléments principaux vont contribuer à augmenter la sténose (rétrécissement) des canaux lombaires étroits:
-
Une protrusion discale (comme il s'agit d'une atteinte dégénérative, le disque a souvent également dégénéré et de ce fait a perdu sa hauteur. La perte de hauteur discale entraîne une protrusion car le ligament longitudinal postérieur est attaché aux vertèbres adjacentes, mais peut se plisser en regard du disque. Cet élément sera classiquement dynamique, c'est-à-dire qu'il va augmenter en lordose et diminuer en cyphose).
-
Une sténose foraminale indirecte (liée également à la perte de hauteur discale, donc également dynamique).
-
Une "hypertrophie des ligaments jaunes" (en fait, il s'agit du rapprochement des insertions des ligaments jaunes en cas d'hypertrophie articulaire qui les rend plus épais). La mesure de la surface du canal rachidien en utilisant uniquement les limites osseuses n'a dès lors aucun sens et c'est la surface du sac dural (sur une coupe axiale) qui prend davantage de signification.
-
Un kyste du ligament jaune. Ces kystes sont plus fréquents en cas d'hypertrophie articulaire et augmentent le degré de compression.
-
Une lipomatose épidurale. Ces lipomatoses sont plus fréquentes en cas de canal lombaire étroit et augmentent la compression postérieure sur le sac dural.
-
Un spondylolisthésis (glissement d'une vertèbre par rapport à une autre). Un spondylolisthésis dégénératif va augmenter la sténose canalaire et peut affecter les choix techniques en cas d'opération en fonction de sa stabilité.
-
Une scoliose associée va augmenter l'étirement des racines et leur sensibilité à la compression d'une part et augmenter d'autre part les sténoses foraminales dans les concavités.

Clinique:
-
Claudication neurogène
-
Unilatérale, bilatérale ou à bascule
-
Habituellement sans déficit neurologique
-
Diminuée par la flexion antérieure du tronc et la position assise
(Nous demandons toujours si le patient est soulagé en poussant un caddie lors de ses achats en grande surface) -
Diagnostic différentiel avec une origine vascualire
-
-
Lombalgies (contrairement aux idées reçues, un canal lombaire étroit peut se manifester uniquement par des lombalgies sans aucune composante radiculaire)
-
Limitation du périmètre de marche. Finalement, cet élément est le plus important, car la douleur reste subjective par définition et certains patients ne vont pratiquement pas décrire de douleurs alors qu'ils sont incapables de marcher plus de 200 m sans s'arrêter. L'impact fonctionnel est plus significatif que la douleur.


Indication opératoire:
-
Il n'y a pas d'indication opératoire absolue car c'est l'impact sur la qualité de vie et l'autonomie du patient qui est déterminant. Comme lignes directrices, on peut retenir:
-
Douleurs jugées invalidantes par le patient
-
Périmètre de marche inférieur à 1 km (en dessous, une atrophie massive de la musculature a tendance à survenir)
-
Perte d'indépendance / autonomie (comme la douleur, cela est éminemment subjectif)
-
-
Il n'y a pas de réelle limite d'âge, car la morbidité / mortalité liées à la réduction de la marche chez la personne âgée dépassent souvent la morbidité / mortalité liées à l'opération.

Canal lombaire étroit: Evaluation radiologique
Evaluation radiologique:
-
Radiographies lombaires fonctionnelles en charge
-
CT-scan lombaire

CT-scan lombaire:
-
Montre très bien l'os et l'arthrose
-
Montre bien les ligaments jaunes
-
Montre moyennement bien le sac dural
-
Montre moyennent bien les protrusions discales
-
Nécessite une dose de rayons importante car doit être effectués en continu sur de nombreux niveaux pour apprécier l'extension cranio-caudale de la sténose.
-
Nécessite des reconstructions sagittales pour bien évaluer les sténoses foraminales et les éventuels glissements associés
Radiculographie lombaire:
-
Examen invasif
-
Reste le "gold standard" dans certains cas difficiles
-
Montre bien la sténose centrale et des recessi
-
Doit être combiné à un CT-scan post-radiculographie pour bien apprécier les ligaments jaunes, le disque et les facettes articulaires
-
Peut être combiné avec des clichés dynamiques (en flexion / extension), ce qui a l'avantage de bien démontrer la composante dynamique




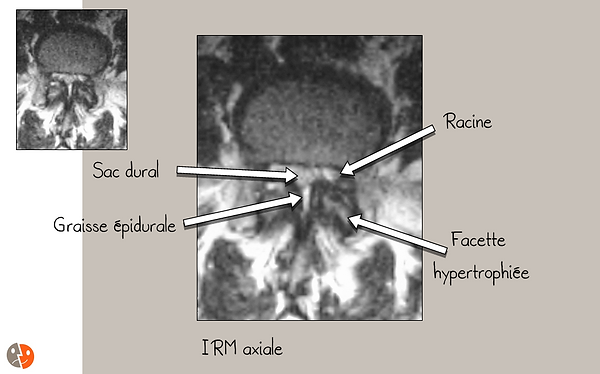
IRM lombaire:
-
Examen non-invasif
-
Bonne vision des racines, du sac dural
-
Appréciation de l'état d'hydratation du disque et signes indirects de sa dégénérescence (signes de Modic)
-
Appréciation de l'ensemble du rachis lombaire
-
Appréciation de la musculature paralombaire
-
Possibilité de séquences myélographiques simulant dans une certaine mesure la radiculographie
-
Visualisation limitée de l'arthrose
Canal lombaire étroit: Traitements
Options thérapeutiques:
-
Abstention
-
Le canal lombaire étroit n'a pas assez d'impact fonctionnel ou n'entraîne pas "assez" de douleurs
-
Les comorbidités du patient rendent l'opération trop risquée sur le plan anesthésique
-
Choix philosophique du patient (en raison de son âge ou de toute autre considération)
-
-
Conservateur
-
Il n'y a pas de réel traitement conservateur, mais la physiothérapie et l'ergothérapie peuvent néanmoins aider le patient à mieux vivre avec son canal lombaire étroit. Plusieurs éléments peuvent contribuer à ce bénéfice clinique:
-
Accepter la posture en flexion antérieure du tronc qui soulage le patient. Par exemple, pousser un caddie va le soulager, de même que marcher avec un rolator.
-
Faire accepter le trouble postural en flexion antérieure du tronc à son entourage ! Combien de fois le patient va-t-il entendre "Mais redresses-toi ! C'est mieux pour ton dos !" et essayer de le faire alors que cela augmente les douleurs ?
-
Apprendre à fractionner son activité. C'est le temps consécutif qui entraîne des douleurs, pas le temps cumulé. Le patient n'arrivera pas à marcher 60 minutes d'affilée, mais il arrivera 4 x 15 minutes ou 6 x 10 minutes.
-
Maintenir la meilleure musculature lombaire possible en allant marcher de manière fractionnée (il semble qu'une bonne musculature paralombaire ralentisse la progression de l'arthrose).
-
Monter à pied les étages (car la position est favorable), mais descendre en ascenseur (car cela augmente la lordose lombaire ce qui aggrave la compression des nerfs).
-
Eviter la position debout statique qui augmente la lordose lombaire (donc éviter les apéros, les expositions, les concerts, etc...). Par exemple, si le patient rencontre un ami dans la rue, il ne doit pas s'arrêter pour lui parler, mais soit lui proposer d'aller s'asseoir pour discuter soit de parler en marchant.
-
Eviter de dormir les jambes tendues et toujours mettre un coussin sous les genoux pour dormir sur le dos (car la flexion des genoux diminue la lordose lombaire).
-
Les exercices de gainage sont utiles, mais souvent difficiles à réaliser à partir d'un certain âge. Toutefois certains exercices simplifiés peuvent être effectués.
-
-
-
-
Injections péridurales: Historiquement, les injections péridurales étaient assez populaires pour les patients souffrant d'un canal lombaire étroit surtout pluriétagé car cela permettait un effet sur de nombreuses racines. Il y a plusieurs défauts majeurs aux péridurales en cas de canal lombaire étroit:
-
Effet volumique: le produit injecté prend de la place dans le canal qui est par définition trop étroit, ce qui entraîne une compression augmentée (souvent transitoire toutefois)
-
Le risque de brèche durale est augmenté car l'espace entre le ligament jaune et la dure-mère (espace épidural) peut être virtuel et la technique d'injection avec perte de résistance peut devenir très aléatoire.
-
La diffusion du médicament injecté est parfois assez aléatoire et une épidurographie est requise pour l'apprécier. L'épidurographie a malheureusement la conséquence d'augmenter l'effet volumique intracanalaire.
-
L'abord peut être rendu techniquement difficile en raison de l'hypertrophie facettaire et potentiellement de l'hypertrophie des apophyses épineuses. L'usage de la radioscopie est impératif.
-
De notre point de vue, les injections péridurales ne sont pas indiquées en cas de canal lombaire étroit sauf si une lipomatose épidurale est associée.
-
Si une péridurale est effectuée, deux éléments peuvent en réduire les risques:
-
abord paramédian (ce qui permet de mieux éviter la facettaire articulaire et l'épineuse et réduit la longueur de l'aiguille qui va passer dans l'espace épidural).
-
position en decubitus ventral plutôt qu'en decubitus latéral car ce détend davantage la dure-mère et augmente légèrement l'espace épidural ce qui limite le risque de brèche durale (mais augmente la compression radiculaire, ce qui peut être ressenti douloureusement par le patient)
-
geste effectué sous sédation pour éviter tout mouvement intempestif du patient et réduit les douleurs (ce qui diminue l'effet Valsalva et la dilatation du sac dural, réduisant ainsi le risque de brèche durale).
-
-
-
Blocs facettaires: les blocs facettaires de type bloc de branche n'ont que très peu d'effet sur les douleurs du patient et aucun effet sur le périmètre de marche. Les blocs facettaires intra-articulaires ont souvent un bon effet sur les douleurs du patient, mais celui-ci est limité dans le temps (en moyenne 1 à 2 mois). Les blocs facettaires intra-articulaires itératifs représentent probablement la meilleure alternative pour les patients qui ne peuvent pas être opérés en raison de leurs comorbidités ou pour ceux qui ne veulent pas être opérés.
-
Blocs périradiculaires: les blocs périradiculaires n'ont pas de réelle application dans les canaux lombaires étroits en raison de leur effet extra-canalaire exclusif.
-
-
Opérations:
-
Il s'agit d'une chirurgie éminemment "sur mesure" car il n'y a pas deux canaux lombaires étroits strictement identiques. Beaucoup d'éléments associés au canal lombaire étroit vont influencer les choix techniques (spondylolisthésis, scoliose, kyste du ligament jaune, etc...)
-
Les principaux choix chirurgicaux sont les suivants:
-
Décompression (laminectomie, foraminotomie, arthrectomie, unilatéral ou bilatéral, ...)
-
Spondylodèse (PLIF, TLIF, greffe postérieure, instrumentation, ...)
-
Stabilisation dynamique (interépineuse, instrumentée, ...)
-
Antalgique pure (pompe à morphine, stimulateur médullaire, ...)
-
-
Les options chirurgicales mentionnées ci-dessus peuvent être combinées, les possibilités sont donc presque infinies.
-
En raison des possibilités chirurgicales très nombreuses, de hétérogénéité de la pathologie de base et de la longue évolution, aucune étude prospective randomisée réellement valable ne peut être effectuée. Le patient recevra donc des avis multiples et discordants en fonction des chirurgiens qu'il consultera.
-
Canal lombaire étroit: Opérations


Décompression bilatérale:
Une décompression bilatérale est l'opération "classique" d'un canal lombaire étroit. Elle peut être réalisée sur un ou plusieurs étages. Plusieurs éléments sont inclus dans cette décompression:
-
Laminectomie bilatérale (ablation totale des lames) ou hémilaminectomie bilatérale (ablation partielle des lames)
-
Flavectomie bilatérale (ablation des ligaments jaunes)
-
Spinectomie (ablation partielle de l'apophyse épineuse supérieure et de l'apophyse épineuse inférieure) avec ablation du ligament interépineux
-
Arthrectomie facettaire partielle (par sous-minage pour décomprimer au mieux les foramens (partie médiane) et les recessi sans trop compromettre la stabilité du segment)

CT-scan préopératoire:
La partie enlevée lors d'une décompression bilatérale est colorée. Il s'agit de:
-
Les lames
-
L'épineuse
-
Les ligaments jaunes
-
Une partie des articulations facettaires

Vue opératoire:
Il s'agit d'une vue prise à travers le microscope opératoire. Le sac dural est bien décomprimé et a repris une forme cylindrique. En vue réelle, on remarque aussi qu'il pulse avec le rythme cardiaque et avec la respiration témoignant de l'absence de compression résiduelle.
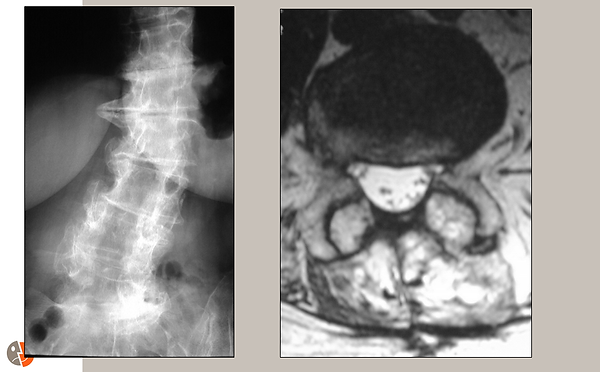
Rx et IRM postopératoires:
L'image de gauche est une radiographie de face montrant la décompression (zone sombre) sur plusieurs étages. Une scoliose est également bien démontrée.
L'image de droite est une coupe axiale en IRM. Le sac dural décomprimé est visible en blanc.
Eventuel complément à la décompression: Spondylodèse
La stabilité lombaire après une décompression est un sujet de grande controverse.
En fonction du type de décompression, une instabilité va être crée particulièrement si l'on sacrifie des structures stabilisatrices comme le ligament interépineux ou les facettes articulaires. Des éléments intrinsèques à la colonne du patient vont également influencer cette stabilité comme un spondylolisthésis, une scoliose, une dégénerescence discale ou une mauvaise qualité de la musculature paralombaire.
Deux philosophies combinables visent à diminuer le risque d'instabilité postopératoire:
-
Décompression "nuancée" pour moins déstabiliser. Par exemple, on peut opter pour une décompression unilatérale préservant ainsi le ligament interépineux, le ligament jaune et l'articulation facettaire controlatérale. On peut aussi ouvrir uniquement les foramens et les recessi. Il y a beaucoup de variantes et de nuances techniques (l'usage de fraises rapides et du microscope chirurgical permet de préserver davantage les structures importantes)
-
Spondylodèse: Une fusion osseuse avec ou sans instrumentation postérieure va éviter une instabilité du segment opéré. Une fusion par cage intradiscale peut être une alternative moins invasive. Plusieurs éléments doivent être pris en compte dans le choix ou non d'effectuer une spondylodèse:
-
Comme il s'agit souvent de patients âgés, l'augmentation de la durée de l'intervention et du saignement (conséquences d'associer une spopndylodèse) augmentent la morbidité / mortalité de l'intervention. Parfois, une approche séquentielle peut être moins risquée (2 opérations de 2h 1/2 sont moins risquées qu'une intervention de 5h chez un patient âgé).
-
Un excès de rigidité du segment opéré augmente le risque de déstabiliser les segments adjacents. Le choix du matériel utilisé pour la spondylodèse va influencer ce risque en modulant l'élasticité du montage.
-
Le coût de l'intervention est considérablement plus élevé. Le risque de devoir réopérer si une spondylodèse n'est pas effectuée doit bien sûr aussi être pris en compte.
-
Une approche non dogmatique et individualisée de la chirurgie du canal lombaire étroit nous semble donc la meilleure façon de procéder.
Canal lombaire étroit: Stabilisation dynamique interépineuse
Alternative chirurgicale: Stabilisation dynamique interépineuse
La stabilisation dynamique interépineuse peut être utilisée comme opération unique ou comme complément à une décompression pour autant que les apophyses épineuses aient été conservées ainsi que suffisamment de lames.
Le principe est d'ouvrir indirectement les foramens et d'éviter que ceux-ci se ferment en lordose.
Si le patient ressent une amélioration en flexion antérieure du tronc, il y a nécessairement un potentiel d'amélioration pour une stabilisation dynamique interépineuse car cela simule la flexion antérieure du tronc ("délordose" lombaire).
Impants interépineux:
Il existe de nombreux implants interépineux (Diam, Coflex, Aperius, X-Stop, GelFix, ...). Certains sont conçus pour une implantation percutanée tandis que d'autres au besoin d'une ouverture plus classique.
Tous les implants ont des éléments destinés à éviter leur migration hors de l'espace interépineux.
Canal lombaire étroit: Physiothérapie postopératoire



Canal lombaire étroit: Instructions pour les futurs opérés
Ces instructions concernent les patients opérés par notre équipe. Chaque centre a ses propres protocoles de soin et ils peuvent différer des instructions ci-dessous.
Préparation avant l’opération:
-
Les médicaments antiagrégants comme l’Aspirine ou le Plavix doivent être arrêtés 10 jours avant la date de l’intervention. Il faut toutefois s'assurer avec votre médecin-traitant ou votre cardiologue que cet arrêt ne soit pas risqué. Si un arrêt n'est pas possible, il faut en informer votre chirurgien et votre anesthésiste pour savoir si l'opération prévue est maintenue à la date prévue.
-
Les médicaments anticoagulants comme le Sintrom doivent être arrêtés 1 semaine avant la date de l’intervention. Un croisement avec des injections d’héparine (ex: Fraxiparine, Fragmin) sera effectué sous la supervision de votre médecin-traitant. Un TP de 60% est requis pour l’intervention. Il faut toutefois s'assurer avec votre médecin-traitant ou votre cardiologue que cet arrêt ne soit pas risqué. Les médicaments anticoagulants modernes comme le Xarelto doivent être arrêtés 2 jours avant la date de l'intervention. Si un arrêt n'est pas possible, il faut en informer votre chirurgien et votre anesthésiste pour savoir si l'opération prévue est maintenue à la date prévue.
-
Il faut apporter la liste de vos médicaments habituels pour l’intervention. Si votre traitement n’est pas courant, pensez à prendre également les médicaments eux-mêmes.
-
Il faut apporter vos derniers examens radiologiques (CT, IRM, Radiographies) pour l’intervention si vous avez ceux-ci à votre domicile.
-
En cas d’allergie connue, veuillez les annoncer à l’équipe infirmière et à l’anesthésiste même si cela figure déjà dans votre dossier. Certaines allergies peuvent nécessiter un bilan allergologique spécifique et entraîner un report de l'intervention.
Suites postopératoires:
-
Gardez la position au lit sur le dos pendant 4 heures pour faciliter l’hémostase, ensuite il est possible de se tourner sur le côté en bloc.
-
En l'absence de fuite de liquide céphalorachidien, il est non seulement possible mais souhaitable de se lever et de marcher dès 6 heures post-opératoires. Le lever doit se faire en bloc et le physiothérapeute et/ou l'infirmière vous accompagnera pour les premiers levers.
Plaie - cicatrice:
-
La cicatrice sera plus belle si elle n’est pas exposée au soleil pendant 1 année après l’opération. Pensez à la protéger soit avec des habits soit avec de l’écran total.
-
Les stéristrips doivent être gardés jusqu’au contrôle à 3 semaines postopératoires.
-
Les fils sont résorbables et ne doivent pas être enlevés.
-
En cas d’écoulement et/ou de fièvre, veuillez appeler immédiatement le secrétariat (021 923 3848) ou en cas d’indisponibilité votre médecin-traitant, l'hôpital où vous avez été opéré ou les urgences d’un hôpital proche de votre domicile.
Médicaments:
-
Les médicaments usuels doivent être poursuivis comme avant l’intervention.
-
Les médicaments antiagrégants comme l’Aspirine ou le Plavix peuvent être repris dès le lendemain de l’intervention.
-
Les médicaments anticoagulants comme le Sintrom peuvent être repris dès 3 jours après l’intervention.
-
Les médicaments antalgiques (Dafalgan, Irfen, Tramal, etc...) ne doivent être pris qu’en cas de douleurs; ils ne sont pas obligatoires et n'influencent pas la guérison au sens propre.
Retour à domicile:
-
Pensez à reprendre votre dossier radiologique avec vous lors de votre retour à domicile.
-
Veuillez contrôler que vous ayez suffisamment de médicaments à domicile pour le jour de votre retour, particulièrment avant un week-end ou un férié.
-
Veuillez contrôler que vous ayez reçu (si besoin):
-
l’ordonnance pour les médicaments antalgique
-
l’ordonnance pour la physiothérapie (pas systématique)
-
l’ordonnance pour l’aide-familiale à domicile (prendre contact avant l'intervention)
-
l’arrêt de travail
-
la date et l'heure du prochain rendez-vous de contrôle
-
Activités physiques:
-
La marche est la meilleure activité physique après une telle intervention. En l’absence de douleurs, aucune limite de durée n’est fixée. Il est toutefois préférable de privilégier la fréquence à la durée. Ainsi, il est en règle générale mieux supporté de marcher 4 x 15 min par jour plutôt que de faire une promenade d’une heure par jour.
-
Des talons entre 1 et 4 cm sont les plus appropriés pour le dos.
-
Il faut respecter les limites dictées par son corps, car un excès d’activité un jour entraîne presque toujours une limitation de l’activité les jours suivants avec un bilan global négatif.
-
Historiquement, une limite pour les charges était systématiquement prescrite. Nous pensons actuellement qu'il faut éviter au maximum les porte-à-faux même pour une petite charge, mais qu'il n'y a pas de limite absolue si la charge est portée contre le corps. Le bon-sens doit l'emporter et si une charge donnée provoque des douleurs, il faut attendre encore quelques semaines !
-
Les positions statiques, assis ou debout sans marcher, sont mal tolérées et sources de douleurs. Un changement fréquent de position est préférable.
Sport:
-
La reprise des activités sportives ne doit pas causer d’apparition ou d’augmentation des douleurs, mais une reprise précoce est souhaitable pour ne pas perdre trop de musculature.
-
La marche soutenue reste la meilleure activité sportive pour le dos. En cas de troubles de l'équilibre ou d'insécurité subjective, l'usage de bâtons de nordic walking est recommandé.
-
La montée des escaliers est un excellent exercice, mais la descente des escaliers est moins favorable. Si un ascenseur est disponible, montez à pied et descendez en ascenseur !
-
La natation est possible sur le dos et en crawl, mais la brasse doit être évitée pendant 3 mois car elle augmente trop la lordose lombaire.
-
La course à pied est possible dès 3 mois, mais en évitant le bitume. Préférez la course en forêt ou sur piste finlandaise par exemple.
-
Le ski de piste ou le snowboard sont possible entre 3 et 6 mois.
-
La raquette est excellente et peut être débutée après 1 mois.
-
Le vélo peut être repris à un mois de l’opération. Ce sport ne sollicite pas le dos si vous utilisez une vitesse élevée de rotation et évitez des développements trop durs. Le vélo est un excellent sport cardiovasculaire et pour les quadriceps et les mollets, mais il ne muscle par contre pas le dos ni le ventre.
-
Les sports entraînant des fortes rotations dissociées épaules/bassin comme le tennis ou le golf doivent être évités au moins 6 mois.
Travail:
-
Vous êtes à l’arrêt de travail complet au minimum jusqu’au contrôle postopératoire à 3 semaines, puis selon appréciation.
-
En règle générale, la durée moyenne d’arrêt de travail complet pour ce type d’intervention est de 3 à 4 mois. Une reprise à temps partiel suit habituellement cette période d’arrêt total.
Transports:
-
Les trajets en voiture ne devraient pas dépasser 30 minutes consécutives le 1er mois. Si un trajet plus long est requis, faites une pause après 30 minutes et marchez au moins 10 minutes lors de cette pause. Un trajet plus long n'est pas seulement douloureux, mais cela augmente le risque de thrombose veineuse profonde (qui est déjà temporairement augmenté par l'opération).
-
Le moyen de transport le plus approprié est le train. Le bus et l’avion sont possibles et mieux supportés que la voiture.
-
Lorsqu’un trajet est faisable à pied, ne prenez pas la voiture !
-
A une semaine de l’opération, il n’y a plus de différence entre passager et conducteur et vous pouvez conduire ou non selon votre préférence.
Nuit:
-
La position à plat ventre n’est pas bien tolérée et n’est pas recommandée.
-
En l’absence de problèmes respiratoires, la position couchée à plat est préférable, toutefois un angle léger (10 degrés) est acceptable.
-
Le type de matelas recommandé est soit très dur, soit «à mémoire» type Tempur
-
En étant couché sur le dos, il faut mettre un coussin sous les genoux pour éviter l’hyperlordose lombaire et en étant couché sur le côté, il faut mettre un coussin entre les genoux pour éviter la rotation du bassin.
Examens radiologiques:
-
Votre intervention ne contre-indique aucun examen radiologique ultérieur. Des radiographies, un CT-scan, un ultrason ou une IRM sont parfaitement réalisables en cas d’indication médicale. Aucune précaution particulière n’est nécessaire pour ces examens radiologiques.
Physiothérapie:
-
La physiothérapie est prescrite sur ordonnance médicale et n'est pas systématique.
-
Dans la plupart des cas, nous évaluons son indication au contrôle à 3 semaines après l'intervention.
-
Les buts de la physiothérapie sont:
-
Educatif (apprendre à se comporter avec son problème de dos)
-
Antalgique (réduire les douleurs)
-
Amélioration de la proprioception (perception du corps dans l’espace), surtout pour le bassin et les chevilles
-
Amélioration de la fonction musculaire en cas de réduction de force
-
-
Dans la mesure du possible, choisissez un physiothérapeute proche de votre domicile pour éviter un trajet en voiture pour s’y rendre
.
Divers:
-
Il est possible de se doucher avec le pansement spécial qui a été appliqué, mais il convient de bien sécher en tamponnant ensuite. Il ne faut pas frotter pour ne pas décoller le pansement et les stéristrips.
-
Il est préférable d’attendre 4 jours après l’ablation du pansement pour prendre un bain.
-
La physiothérapie en piscine est possible avec le pansement-douche, mais il ne faut pas rester dans l’eau plus de 20 minutes.
-
Il est possible de reprendre des relations sexuelles dès votre retour à domicile, mais il est préférable de faire travailler votre partenaire.

